Por qué no es posible aún el trasplante de cabeza?
Un proyecto italiano y otro chino chocan con la evidencia científica actual
Nadie ha logrado reconectar la médula espinal
El neurocirujano italiano Sergio Canavero sabe cómo llamar la atención. El pasado 12 de junio, fue la estrella de la reunión de la Asociación Americana de Neurólogos y Cirujanos Ortopédicos
que tuvo lugar en Annapolis (Maryland, EE UU) donde apeló a los
cirujanos asistentes a que le acompañaran en su ambicioso y
controvertido objetivo: abordar el primer trasplante de cabeza en
humanos del mundo. Presentó su proyecto junto a quien ha seleccionado
para entrar en la historia de la medicina, el ruso Valery Spiridonov, de
30 años, al que la atrofia muscular espinal que padece le ha confinado a
una silla de ruedas y que se ha presentado voluntario para someterse a
esta terapia experimental. Junto a Canavero, el investigador chino
Xiaoping Ren, más discreto y algo más modesto, persigue el mismo fin.
Por el momento
llamar la atención. El pasado 12 de junio, fue la estrella de la reunión de la Asociación Americana de Neurólogos y Cirujanos Ortopédicos
que tuvo lugar en Annapolis (Maryland, EE UU) donde apeló a los
cirujanos asistentes a que le acompañaran en su ambicioso y
controvertido objetivo: abordar el primer trasplante de cabeza en
humanos del mundo. Presentó su proyecto junto a quien ha seleccionado
para entrar en la historia de la medicina, el ruso Valery Spiridonov, de
30 años, al que la atrofia muscular espinal que padece le ha confinado a
una silla de ruedas y que se ha presentado voluntario para someterse a
esta terapia experimental. Junto a Canavero, el investigador chino
Xiaoping Ren, más discreto y algo más modesto, persigue el mismo fin.
Por el momento ,
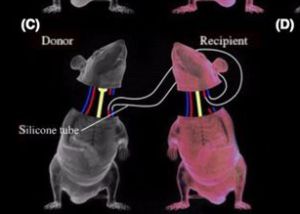
tras experimentar con ratones (afirma que más de 1.000), no se atreve a
proclamar, como su colega, que ya sea posible afrontar la última
frontera del trasplante en humanos. Pero confía en que en el futuro sea
una realidad, y ya prepara extender sus ensayos a macacos de cola larga
este verano.
,
tras experimentar con ratones (afirma que más de 1.000), no se atreve a
proclamar, como su colega, que ya sea posible afrontar la última
frontera del trasplante en humanos. Pero confía en que en el futuro sea
una realidad, y ya prepara extender sus ensayos a macacos de cola larga
este verano.
 llamar la atención. El pasado 12 de junio, fue la estrella de la reunión de la Asociación Americana de Neurólogos y Cirujanos Ortopédicos
que tuvo lugar en Annapolis (Maryland, EE UU) donde apeló a los
cirujanos asistentes a que le acompañaran en su ambicioso y
controvertido objetivo: abordar el primer trasplante de cabeza en
humanos del mundo. Presentó su proyecto junto a quien ha seleccionado
para entrar en la historia de la medicina, el ruso Valery Spiridonov, de
30 años, al que la atrofia muscular espinal que padece le ha confinado a
una silla de ruedas y que se ha presentado voluntario para someterse a
esta terapia experimental. Junto a Canavero, el investigador chino
Xiaoping Ren, más discreto y algo más modesto, persigue el mismo fin.
Por el momento
llamar la atención. El pasado 12 de junio, fue la estrella de la reunión de la Asociación Americana de Neurólogos y Cirujanos Ortopédicos
que tuvo lugar en Annapolis (Maryland, EE UU) donde apeló a los
cirujanos asistentes a que le acompañaran en su ambicioso y
controvertido objetivo: abordar el primer trasplante de cabeza en
humanos del mundo. Presentó su proyecto junto a quien ha seleccionado
para entrar en la historia de la medicina, el ruso Valery Spiridonov, de
30 años, al que la atrofia muscular espinal que padece le ha confinado a
una silla de ruedas y que se ha presentado voluntario para someterse a
esta terapia experimental. Junto a Canavero, el investigador chino
Xiaoping Ren, más discreto y algo más modesto, persigue el mismo fin.
Por el momento ,
tras experimentar con ratones (afirma que más de 1.000), no se atreve a
proclamar, como su colega, que ya sea posible afrontar la última
frontera del trasplante en humanos. Pero confía en que en el futuro sea
una realidad, y ya prepara extender sus ensayos a macacos de cola larga
este verano.
,
tras experimentar con ratones (afirma que más de 1.000), no se atreve a
proclamar, como su colega, que ya sea posible afrontar la última
frontera del trasplante en humanos. Pero confía en que en el futuro sea
una realidad, y ya prepara extender sus ensayos a macacos de cola larga
este verano.
Ambos han puesto en el centro del debate el trasplante de cabeza, una técnica para la que Canavero, del grupo de neuromodulación avanzada del hospital Molinette de Turín,
sostiene que ya existen conocimientos suficientes para poder llevarla a
la práctica en el plazo de dos años. La gran mayoría de la comunidad
científica, sin embargo, considera la idea inviable o, directamente, una
locura. El responsable de la Organización Nacional de Trasplantes (ONT), Rafael Matesanz, pone voz a este grupo de escépticos: “no es más que el sueño de una noche de verano; no lo veo”. Entre
la que Canavero, del grupo de neuromodulación avanzada del hospital Molinette de Turín,
sostiene que ya existen conocimientos suficientes para poder llevarla a
la práctica en el plazo de dos años. La gran mayoría de la comunidad
científica, sin embargo, considera la idea inviable o, directamente, una
locura. El responsable de la Organización Nacional de Trasplantes (ONT), Rafael Matesanz, pone voz a este grupo de escépticos: “no es más que el sueño de una noche de verano; no lo veo”. Entre los distintos aspectos técnicos que impiden que el procedimiento sea
viable uno destaca sobre el resto: “El principal problema no solucionado
es la conexión de la médula tras seccionar la cabeza y unirla al cuerpo
del donante”, apunta.
los distintos aspectos técnicos que impiden que el procedimiento sea
viable uno destaca sobre el resto: “El principal problema no solucionado
es la conexión de la médula tras seccionar la cabeza y unirla al cuerpo
del donante”, apunta.
 la que Canavero, del grupo de neuromodulación avanzada del hospital Molinette de Turín,
sostiene que ya existen conocimientos suficientes para poder llevarla a
la práctica en el plazo de dos años. La gran mayoría de la comunidad
científica, sin embargo, considera la idea inviable o, directamente, una
locura. El responsable de la Organización Nacional de Trasplantes (ONT), Rafael Matesanz, pone voz a este grupo de escépticos: “no es más que el sueño de una noche de verano; no lo veo”. Entre
la que Canavero, del grupo de neuromodulación avanzada del hospital Molinette de Turín,
sostiene que ya existen conocimientos suficientes para poder llevarla a
la práctica en el plazo de dos años. La gran mayoría de la comunidad
científica, sin embargo, considera la idea inviable o, directamente, una
locura. El responsable de la Organización Nacional de Trasplantes (ONT), Rafael Matesanz, pone voz a este grupo de escépticos: “no es más que el sueño de una noche de verano; no lo veo”. Entre los distintos aspectos técnicos que impiden que el procedimiento sea
viable uno destaca sobre el resto: “El principal problema no solucionado
es la conexión de la médula tras seccionar la cabeza y unirla al cuerpo
del donante”, apunta.
los distintos aspectos técnicos que impiden que el procedimiento sea
viable uno destaca sobre el resto: “El principal problema no solucionado
es la conexión de la médula tras seccionar la cabeza y unirla al cuerpo
del donante”, apunta.
Extraer una cabeza y conectarla a otro cuerpo es
un proceso quirúrgicamente muy complejo, pero posible. Los trasplantes
de tejido compuesto –en cuya categoría entraría el de cabeza–
han progresado de manera espectacular en las últimas dos décadas con
los injertos de piernas, brazos o cara, con un destacado papel de
cirujanos españoles como Pedro Cavadas o Pere Barret.
Se pueden soldar huesos, unir nervios periféricos, vasos sanguíneos,
músculos, la tráquea o la piel. También controlar el rechazo que provoca
conectar un cuerpo extraño gracias a la medicación inmunosupresora, que
sería similar a la que se administra en los injertos de cara –con los consiguientes efectos secundarios ligados a esta fuerte medicación–.
Sin embargo, aún existe un muro que ningún investigador ha podido
franquear: restablecer la conexión de los tejidos nerviosos de la médula
espinal tras un trauma como el que representaría un trasplante de este
tipo.
La médula espinal es una especie de enorme
cableado de fibras encargadas de transmitir los impulsos nerviosos desde
el cerebro a las extremidades y el resto del cuerpo (controlan desde
los movimientos de las extremidades al control de los esfínteres). Hay
decenas de miles de millones de cables, cada uno de ellos con una
función concreta. Si se secciona, como implicaría un injerto de este
tipo, se plantean dos problemas que, hasta el momento, la ciencia ha
sido incapaz de resolver.
Por un lado, la reconexión de los tejidos
nerviosos después del trauma. Decenas de grupos de investigación de todo
el mundo han sido incapaces de reactivar la conexión medular una vez
cortada por un corte o un golpe. De hecho, si fuera posible, los
principales beneficiados serían los miles de víctimas de accidentes
traumáticos que han quedado parapléjicos.
El segundo problema, como indica Matesanz,
consiste en que, de conseguirse el enorme reto de unir la médula, no
está claro que sirviera de algo. Toda esta compleja red de conexiones
“son como las huellas dactilares, diferentes en cada uno de nosotros”,
apunta. De forma muy esquemática, hay un cable que, por ejemplo,
transmite la orden de mover el dedo meñique izquierdo: el mandato parte
de unas neuronas del cerebro, recorre la médula y llega a su destino. En
cada médula espinal de cada persona (pensemos en una especie de
autopista con millones de carriles por donde transitan las señales
nerviosas a su destino concreto) cada conexión (el carril
correspondiente a cada impulso nervioso) no tiene por qué estar en el
mismo lugar. Por lo que si se llegara a unir la médula y restablecer la
comunicación entre estos millones de carriles, no encajaría el origen y
el destino de las señales nerviosas entre receptor y donante. O, en todo
caso, habría que casar miles de millones de señales para conectar el
circuito del origen con el de destino uno a uno, lo que sería una tarea
inabordable.
Canavaro está convencido que estos problemas son
subsanables. En sus presentaciones explica que gracias al
polietilenglicol, una sustancia que, comenta, está revolucionando la
medicina, resolverá la unión medular. Lo explica en el documento que
resume su proyecto, al que ha bautizado con un pomposo nombre con
resonancias que remiten a la carrera espacial: el Protocolo de Fusión de la Médula Espinal GEMINI.
De hecho, en la conferencia que dio recientemente en Estados Unidos
comparó su empresa con la presencia del hombre en la luna. El
neurocirujano sostiene que esta especie de pegamento plástico serviría,
con ayuda de la adecuada estimulación eléctrica, para unir una cantidad
suficiente de conexiones nerviosas de la médula.
La intervención, según ha explicado en distintas conferencias y
entrevistas, requeriría la participación de un equipo de unos 150
profesionales sanitarios (médicos, enfermeras, auxiliares). Duraría unas
36 horas y tendría un coste superior a los 10 millones de euros. Tanto
receptor como donante deberían de alojarse en un mismo quirófano. El
neurocirujano ha explicado que sometería a la cabeza del receptor a una
situación de hipotermia (en torno a los 12 grados) para reducir al
máximo el ritmo del metabolismo neuronal, limitar el consumo de oxígeno,
y evitar así lesiones cerebrales hasta que pudiera ser irrigada por el
sistema circulatorio del donante. A la operación seguiría un periodo de
un mes de coma inducido y no menos de un año de intensos ejercicios de
fisioterapia para que el paciente pudiera caminar.
Xiaoping Ren, investigador de la Universidad de Medicina de Harbin (China)
no es tan amigo de las giras y las entrevistas como Canavero. No ha
contestado a las preguntas enviadas por este diario a través de correo
electrónico para conocer los detalles de su proyecto. En lugar de ello,
ha remitido a un reciente artículo publicado en The Wall Street Journal donde explica sus intenciones.
En el diario estadounidense relata que está
centrado en alcanzar en modelos animales tiempos de largo plazo de
supervivencia antes de llevar la técnica a la práctica clínica, y
reconoce que, de momento, lo máximo que ha logrado es que los ratones
trasplantados vivan un día con su nuevo cuerpo. Ren, que se formó en
microcirugía en la Facultad de Medicina de Louisville con un equipo pionero en trasplante de manos y que también ha sido profesor durante 13 años en la Facultad de Medicina de la Universidad de Cincinnati, ha publicado sus trabajos en ratones en revistas especializadas. En su último artículo, que recoge la CNS Neuroscience & Therapeutics,
describe un procedimiento para redirigir la circulación del donante
hacia la cabeza del receptor para evitar el riesgo de falta de riego y
muerte cerebral.
Ren sostiene que bastaría con la reconexión de
entre el 10% o el 20% de los 100.000 millones de conexiones de fibras
nerviosas de la médula para garantizar un mínimo de autonomía en el
receptor, incluyendo el movimiento voluntario de los músculos. E insiste
en el papel clave del polietilenglicol para unir los tejidos nerviosos.
“Como si quiere usar pegamento, una cosa es la
teoría y otra la realidad”, replica Jesús Vaquero, catedrático de
neurocirugía de la Universidad Autónoma de Madrid, que se muestra muy
crítico con los dos proyectos. Vaquero lleva 20 años trabajando en el
ámbito de la regeneración medular y dirige el primer ensayo clínico
autorizado en España para comprobar la eficacia de una técnica basada en
el empleo de un tipo de células madre adultas de la médula ósea
(mesenquimales) en víctimas de lesiones medulares traumáticas.
Esta es una parcela muy delicada, no se pueden dar falsas expectativas a los pacientes de esta forma
Jesús Vaquero, catedrático de neurocirugía de la Universidad Autónoma de Madrid
“Esta es una parcela muy delicada, no se pueden
dar falsas expectativas a los pacientes de esta forma”, relata. “Desde
el punto de vista del funcionamiento del sistema nervioso, el trasplante
de cabeza es inviable, una utopía de mentes calenturientas”. Para este
investigador y jefe de servicio de neurocirugía del hospital Puerta de
Hierro de Madrid, tanto Canavero como Ren no son más que “gente buscando
protagonismo” y les reprocha su comportamiento “éticamente
inaceptable”. “No tienen ninguna credibilidad, es como si hablaran de
una técnica para resucitar a la gente”, añade.
Una opinión parecida comparte Manuel Nieto
Sampedro, director del grupo de plasticidad neural del Instituto de
Neurobiología Ramón y Cajal del CSIC: “Es ciencia ficción: no hay
evidencia científica de que se puedan regenerar las lesiones medulares;
de hecho, la evidencia dice que no se regeneran. Y puedo asegurar que el
polietilenglicol no sirve de nada, es un producto trivial”.
Matesanz reconoce al neuropsiquiatra chino que
haya comenzado con experimentación animal y que haya publicado sus
resultados en revistas científicas. “Al menos ha empezado la casa por
abajo”, señala, aunque no haya conseguido más que vivan unas horas. De
Canavero, quien no tiene artículos publicados de trabajos previos, tiene
peor opinión. “Conozco a algunos de sus compañeros de la unidad de
trasplantes en el hospital donde trabaja y no lo tienen por alguien
demasiado serio”, apunta.
De la media docena larga de especialistas en
trasplantes o lesión medular con los que ha contactado este diario
–algunos de los cuales no han querido ser citados–, solo uno se toma en serio los trabajos. Se trata de Pere Barret, responsable de los dos trasplantes de cara que se han practicado en el hospital Vall d’Hebron de Barcelona,
el último hace unos tres meses. Hasta tal punto que, como ha comunicado
a este diario, tiene la intención de comenzar los trabajos previos para
“explorar el trasplante en ratas”. Su intención es experimentar las
técnicas de fusión de la médula espinal, en especial, comprobar la
eficacia del polietilenglicol .
Incluso si el resultado fuera que el paciente se
quedara como está y no recuperara la movilidad del cuerpo del donante
tras el trasplante, Barret vería justificado el intento. El mayor recelo
que le plantea esta técnica al cirujano del Vall d'Hebron es el hecho
de emplear del donante los órganos que podrían salvar distintas vidas
(corazón, pulmón, riñones, hígado) en un procedimiento tan arriesgado
con una sola persona. "Aquí es donde veo el mayor problema ético".
http://elpais.com/elpais/2015/06/23/ciencia/1435050512_072184.html?rel=rosEP

No hay comentarios:
Publicar un comentario